Buch-Navigation
Klinik der radikulären Läsionen
| Wurzel | Motorischer Ausfall | Reflexverlust | Sensibler Ausfall (Dermatom) |
|---|---|---|---|
| L3 | Kniestreckung (M. quadriceps femoris) | PSR | Knieregion |
| L4 | Kniestreckung (M. quadriceps femoris) | PSR | Unterschenkel-vorderinnenseite, medialer Fußrand |
| L5 | Fuß-Dorsalextension (M. tibialis anterior, M. extensor hallucis longus, M. extensor digitorum longus) und -supination (M. tibialis posterior), Hüftabduktion (M. gluteus medius, positives TRENDELENBURG-Zeichen) | TPR | Unterschenkel-vorderaußenseite, Großzehe |
| S1 | Fuß-Plantarflexion (M. triceps surae) | ASR | Wadenrückseite, Ferse, lateraler Fußrand, kleiner Zeh |
Klinik der peripheren Nervenkompressionssyndrome und -läsionen
Hirnnerven:
- Kleinhirnbrückenwinkel-Syndrom - Ausfälle der HN. V, VI, VII, VIII
- Foramen jugulare-Syndrom - Ausfälle der HN. IX, X, XI
- N. okulomotorius (III) - Ptosis, Adduktionschwäche
- N. facialis (VII) - Bei peripherer Läsion ipsilaterale Fazialisparese inklusive Stirn (Hängender Mundwinkel, gestörter Lidschluss mit BELL'schem Phänomen). Zusätzlich können auftreten: Geschmacksstörungen und verminderter Speichelsekretion (Chorda tympani), Hyperakusis (N. stapedius), verminderte Tränensekretion (N. petrosus major).
- N. glossopharyngeus (IX) - Schluckstörungen, Hypästhesie hinteres Zungendrittel.
- N. vagus (X)- Reduzierter Würgereflex, Schluckstörungen, Gaumenparese mit Kulissenphänomen (Aaa-Sagen: Abweichung der Uvula zur nicht-paretischen Seite), Heiserkeit, inspiratorischer Stridor (innere Kehlkopfmuskeln).
- N. laryngeus recurrens / N. laryngeus inferior - Heiserkeit, inspiratorischer Stridor (innere Kehlkopfmuskeln)
- N. accessorius (XI) - Parese von M. trapezius und M. sternocleidomastoideus
Obere Extremität:
- Thoracic-outlet-Syndrom
- Plexus brachialis-Lähmung. Ät.: Geburtsschaden, Motorradunfall.
- Obere Plexuslähmung (ERB-DUCHENNE) - C5-C7 betroffen. Häufigere Form. Kl.: Adduktion, Innenrotation, Pronation durch Lähmung der Schulter- und Oberarmmuskulatur.
- Untere Plexuslähmung (KLUMPKE) - C7-Th1 betroffen. Seltenere Form. Unterarm- und Handlähmung.
- N. accessorius - Kl.: Schultertiefstand, Arm kann nicht über die Horizontale gehoben werden, erschwerte Kopfdrehung zur Gegenseite.
- N. suprascapularis
- N. axillaris - Kl.: Abduktionsparese (M. deltoideus) mit Atrophie, Sensibilitätsausfall Schulter/proximale Oberarmaußenseite.
- N. radialis - Kl.: Fallhand (Ausfall der Unterarm-, Hand-, Fingerstrecker), Sensibilitätsausfall, Ausfall des RPR.
- R. profundus n. radialis (Muskelast) - Kl.: Supinator-Logen-Syndrom (Interosseus posterior-Syndrom) - Ausfall der Fingerstrecker (ohne Fallhand), kein sensibles Defizit.
- Ramus superficialis n. radialis (Hautast) - Kl.: Cheiralgia paraesthestica
- Hiatus n. radialis-Syndrom
- N. medianus
- N. interosseus antebrachii - Kl.: Interosseus anterior-Syndrom: Beugeparese der Endglieder D1 und D2 (M. flexor pollicis longus und digitorum profundus), Pronationsschwäche (M. pronator quadratus)
- Karpaltunnel-Syndrom (CTS) - Kl.: Brachialgie paraesthetica nocturna, erschwerte Abduktion und Opposition des Daumens (Flaschenzeichen positiv).
- Pronator teres-Syndrom - Kl.: s.o. + Schwurhand (Ausfall der radialseitigen langen Fingerbeuger)
- N. ulnaris - Kl.: Positives FROMENT-Zeichen (Papierstreifentest, M. adductor pollicis)
- Sulcus ulnaris-Syndrom
- Loge DE GUYON-Syndrom
- N. thoracicus longus - Kl.: Scapula alata (M. serratus anterior)
Untere Extremität:
- N. cutaneus femoris lateralis - Kl.: Meralgia paraesthetica
- N. obturatorius - Kl.: Sensibilitätsstörung handtellergroß am medialen Oberschenkel
- N. femoralis - K.: Hüftbeugeschwäche (M. ileopsoas), Kniestreckschwäche (M. quadriceps femoris)
- N. gluteus superior - Kl.: Hüftabduktorenschwäche (M. gluteus medius und minimus), positives TRENDELENBURG-Zeichen
- N. ischiadicus - Kl.: Piriformis-Syndrom
- N. peronaeus communis - Ät.: Kompression am Fibulaköpfchen
- N. peronaeus superficialis - Kl.: Fußpronationsschwäche (M. peronaeus longus und brevis), Hypästhesie Fußrücken
- N. peronaeus profundus
- Tibialis-anterior-Syndrom - Kl.: Fußheberschwäche (M. tibialis anterior), Hypästhesie zwischen 1. und 2. Zeh. Ät.: Kompartment-Syndrom (Tibialis-anterior-Loge).
- Anteriores Tarsaltunnelsyndrom - Kl.: Hypästhesie zwischen 1. und 2. Zeh.
- N. tibialis
- Kompression im Bereich des Kniegelenks - Kl.: Fußsenkerschwäche (M. triceps surae und tiefe dorsale Wadenmuskeln), Hypästhesie Fußsohle
- (Posteriores) Tarsaltunnelsyndrom
- Morton-Metatarsalgie
- N. peronaeus communis - Ät.: Kompression am Fibulaköpfchen
Facialis-Lähmung
Ät.:
- Zentral: Schlaganfall
- Peripher: Idiopathisch, Zoster oticus, SHT, Hirnbasisprozesse.
Klinik:
- Zentral: Kontralaterale Parese. Stirnrunzeln funktioniert noch, da der Stirnast Afferenzen von beiden Seiten erhält.
- Peripher: Ipsilaterale Fazialisparese inklusive Stirn (Hängender Mundwinkel, gestörter Lidschluss mit BELL'schem Phänomen). Zusätzlich können auftreten: Geschmacksstörungen und verminderter Speichelsekretion (Chorda tympani), Hyperakusis (N. stapedius), verminderte Tränensekretion (N. petrosus major).
N. radialis-Läsion auf Humerusschaft-Höhe
Ät.: Humerusschaftfraktur, Druckschaden durch langes Liegen auf dem Arm z.B. nach Alkoholgenuß („Parkbanklähmung“).
Klinik: Fallhand (Ausfall der Unterarm-, Hand-, Fingerstrecker), Sensibilitätsausfall am dorsoradialen Unterarm. Ausfall des Radioperiostreflexes (RPR).
Karpaltunnel-Syndrom (CTS)
Ät.: Idiopathisch, Trauma, Diabetes mellitus, Hämodialyse, chronische Polyarthritis, Schwangerschaft, Myxödem, Akromegalie, Gicht, Ganglien, Zysten, Fibrolipomatöse Hamartien, Tendovaginitis stenosans DE QUERVAIN, DUPUYTREN-Kontraktur, akzessorische Muskeln, persistierende A. mediana.
Pg.: Kompression des N. medianus im Karpaltunnel. Betroffene Gebiete an der Hand sind:
- Sensibel: Palmarseitig D1-3, radialseitig D4, dorsalseitig Endphalangen D2-3.
- Motorisch: M. abductor pollicis brevis, M. opponens pollicis, M. flexor pollicis brevis und Mm. lumbricales.
Klinik: Brachialgia paraesthetica nocturna, erschwerte Abduktion und Opposition des Daumens (Flasche kann nicht vollständig umfasst werden: Flaschenzeichen positiv), HOFFMANN-TINELL-Zeichen (Beklopfen des Karpaltunnels -> Dysästhesien), PHALEN-Zeichen (starke Beugung/Streckung im Handgelenk -> Dysästhesien), Thenar-Atrophie.
N. cutaneus femoris lateralis-Läsion
Ät.: Meist Druckschaden des N. cutaneus femoris lateralis („Jeansnerv“), z.B. durch zu enge Jeans.
Klinik: Meralgia paraesthetica (Taubheitsgefühl, Hyperästhesie am lateralen Oberschenkel).
Läsionen der autonomen Nerven und Ganglien
- Läsion des zervikalen Grenzstrangs - HORNER-Syndrom (Ptosis, Miosis, Enopthalmus).
Reaktive Läsionen des Nervens
Traumatisches Neurom
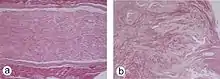
Syn: Amputationsneurom
Durchtrennung eines peripheren Nerven -> WALLER'sche Degeneration des distalen Axons -> Erholung des proximal gelegenen Neurons -> Auswachsen eines neuen Axons in die Peripherie entlang der stehengebliebenen Markscheiden mit einer Geschwindigkeit von ca. 1 mm/d. Bei korrekt adaptierten Nervenenden oder Suralis-Nerveninterponat finden die Axone wieder zu ihrem ursprünglichen Innervationsgebiet. Anderenfalls wachsen sie ziellos ins Bindegewebe aus und bilden ein Neurom.
Histo: Ungeordnete, nicht abgekapselte Proliferation von Axonen, Schwann-Zellen, Perineuralzellen als Mikrofaszikel in einem bindegewebigem Stroma. In der LFB Färbung deutlich geringere Myelinisierung der Axone erkennbar.
Immuno: Axone: Neurofilament, Schwannzellen: S-100, Perineuralscheiden: EMA
DD: Schwannom, Neurofibrom, Morton-Neurom (Degenerativ)
MORTON-Neurom
localized interdigital neuritis
Ät: Trauma-assozierte degenerative Läsion von peripheren Nerven (N. digitalis plantaris) des Fußes bei Frauen (90% zwischen 4. und 5. Zehe)
Makro: Fusiforme Verdickung des Nervens an der Bifurkation
Histo: Nerv mit Schwann-Zell, Axon- und Myelinscheidenverlust bei fibrotischen Veränderungen von Peri- und Epineurium
Immuno: reduzierte Zahl an Neurofilament-positiven Axonen
DD: Neurom (proliferativ)
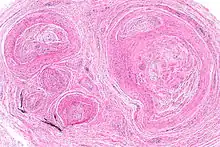 MORTON-Neurom, H&E. |
Pacini Neurom
Syn: Paciniom, pacinian corpuscle neuroma
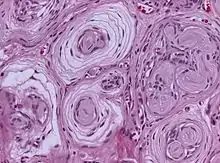
Ät: Neurom durch Hypertrophie oder Hyperplasie der taktilen Pacini-Körperchen, typischerweise zwischen 50-60 Lj.
Klinik: Perisistierende Fingerschmerzen nach Trauma-Ereignis
Lok: meist proximale Phalangen, oft zwischen Zeige- und Mittelfinger
Histo: vergrößerte Pacini-Körperchen mit Fibrose, multipel,
Einteilung (Rhode-Jennings)
- A: subperineural
- B: direkt epineural
- C: multiple traubenförmiges an einem singulärem Nervenstiel
- D: multiple durch einzelne Stiele mit dem Nerven verbunden
Intraneurale Zyste
Syn: Ganglion, Mucinöse Ganglionzyste
.jpg.webp)
Lok: meist Gelenknah, oft Fibulakopf, seltener ulnar
Ep: 30-40 Lj, 80% Männer
Klinik: Nervenkompression mit Schmerzen, motorische oder sensible Ausfälle, positives Tinel-Zeichen.
Makro: lobulierte oder fusiforme Zysten, sowohl intraneural als auch mit Verlegung der Faszikel
Histo: fibröser Randwall ohne epitheliale Auskleidung, in der Wand periphere Nervenfaszikel erkennbar.
Immuno: Zystenwand ist Vimentin-positiv, aber negativ für S-100 und Zytokeratin.
DD: Synovialzyste, Baker-Zyste
Neuritis ossificans
Def: Segmentale Ossifikation epineuraler Anteile
DD: Myositis ossificans
Inflammatorische Läsionen des Nervens
Neuropathien bei Trypanosomiasis oder Diptherie bekannt.
Borreliose
Lyme-Disease
Typisch: Polyradikulitis (Meningopolyradikuloneuritis GARIN-BUJADOUX-BANNWARTH). Borrelien können allerdings auch alle anderen Teile des Nervensystems befallen. Mononeuritis muliplex der Hirnnerven.
Näheres siehe unter Mikrobielle Hauterkrankungen.
Sarkoidose
Ep: In 5% der systemischen Sarkoidosen ist das periphere Nervensystem mitbetroffen
Klinik: Mononeuropathie, Radikulopathie oder Polyneuropathie
Histo: nicht-verkäsende Granulome mit epitheloiden Histiozyten,multinuklären Riesenzellen mit Asteroid-Bodies und ausgedehnte Fibrose in chronischen Läsionen.
DD: Nekrotisierende Granulome bei Pilzinfektionen
Siehe auch Abschnitt Sarkoidose im Kapitel Lunge.
HIV
Verschiedene periphere Neuropathien können im Rahmen einer HIV-Erkrankung auftreten. Dazu zählen:
- Serokonversionsneuropathie (unklare Gesichtslähmung)
- Guillain-Barre-Syndrom (Paralyse klinisch identisch wie AIDP, histologisch jedoch CD8+ Zelldominanz)
- Vaskulitis (Mononeuritis multiplex mit endoneurialen Infiltraten)
- CIDP
- Diffuse sensorische Polyneuropathie (schmerzhaft, meist dorsale Ganglien mit Virusbelastung)
- CMV-Neuropathie bei opportunistischer Infektion
Lepröse Neuropathie

Ät: Infektion mit Mycobacterium leprae, welches Nerven infiltriert
Ep: weltweit zweithäufigste Neuropathie, meist Tropenländer
Klinik:
- Tuberkulöse Lepra (lokal)
- Lepromatöse Lepra (generalisiert)
Periphere Neuropathie mit Mikrogranulomen bei neuritischer Lepra
Histo: Epitheloide Granulome bevorzugt epi- und perineural, Demyelinisierende Läsionen, Nachweis von Mykobakterien in Ziehl-Neelsen / Fite Färbung oder in Semidünnschnitten (Endoneurale Makrophagen mit Bacilli)
Inflammatorischer Pseudotumor
Def: Segmentale Tumor-ähnliche Läsion aus lymphoplasmazellulären Infiltrat, einzelnen Riesenzellen mit fibrotisch verdicktem kollagenem Gewebe
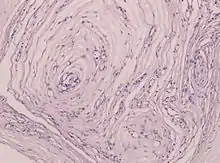
Vaskulitische Neuropathie
Ep: Mononeuritis simplex primär oder sekundär im Rahmen systemischer Vaskulitiden möglich.
Ät: Venen (Wegener, C-HURG-STRAUSS-Syndrom), Kapillaren (Hypersensivität), mittlere Gefäße (Polyarteriitis nodosa).
Histo: kleine epineuriale Gefäße mit Entzündung um die fibrinoid-nekrotische Gefäßwand, welche eine Disruption der Elastica interna aufweist (EvG). Perivaskuläre Hämosiderineinlagerungen. Dominanz von T-Zellen über Makrophagen. Ischämisches Muster als indirektes Zeichen.
DD: Granulomatöse Vaskulitiden, CIDP, hämorrhagische Diathesen.
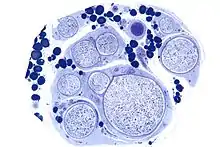 Vaskulitische Neuropathie, Toluidin-Blau. |
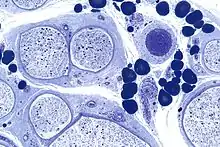 Idem. |
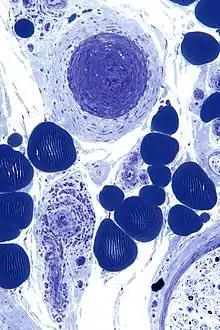 Idem. |
Hamartome
- Lipofibromatöses Hamartom des Nervens
- Neuromuskuläres Chroristom/Hamartom
Multiple Endocrine Neoplasien Typ IIb
Hypertrophie des autonomen Nervensystems mit:
- Mukosa-Neurome
- Mukosa-Neuromatose
- Intestinale Ganglioneuromatose
Lokalisierte hypertrophe Neuropathie
Hyperplasie der Schwann-Zellen mit Zwiebelschalenformationen
DD: Chronisch-inflammatorisch demyelinisierende Neuropathie
Neuronale intestinale Dysplasie
Hypertrophie des Plexus submucosus und myentericus
Morbus Hirschsprung
Aganglionose des Pleyus submucosus und myentericus
Neuropathien
Ätiologie:
- Hereditär: CHARCOT-MARIE-TOOTH-Erkrankung (CMT, hereditäre motorisch-sensible Neuropathien (HMSN)), hereditäre Neuropathie mit Neigung zu Druckläsionen (HNPP), hereditäre sensorisch-autonome Neuropathie (HSAN), Lipidosen, primäre Amyloidose, Porphyrie.
- Metabolisch: Diabetes, Hypothyreose, Urämie, Hypovitaminose (B1, B6, B12, Folat)
- Toxisch: Alkohol, Medikamente (Zytostatika, Streptomycin), Schwermetalle, Lösungsmittel
- Vaskulitis: Panarteriitis nodosa, i.R.v. Autoimmunerkrankungen
- Immunpathologisch: Neuralgische Schulteramyotrophie, GUILLAIN-BARRÉ-Syndrom, chronisch inflammatorische demyelinisierende Polyneuropathie (CIDP), i.R. einer monoklonalen Gammopathie unbestimmter Signifikanz (MGUS), Plasmozytom, Morbus WALDENSTRÖM, Kryoglobulinämie, multifokale motorische Neuropathie (MMN).
- Paraneoplastisch
- Infektiös: Borreliose (Meningopolyradikuloneuritis GARIN-BUJADOUX-BANNWARTH), Diphtherie, Poliomyelitis, Lepra, HSV, CMV, VZV.
Lokalisation der Schädigung:
- Markscheiden: Demyelinisierung (ENG: Verbreiterung, reduzierte NLG) - GUILLAIN-BARRÉ-Syndrom
- Axon: Axonopathie (ENG: Abnahme der Amplitude) - Alkohol, Lösungsmittel, Chemotherapeutika, Diabetes mellitus
- (Neuron: Neuronopathie - gehört streng genommen zum ZNS)
Betroffene Qualitäten:
- Motorisch - Atrophie, Paresen, Faszikulationen
- Sensibel - Parästhesien, Hypästhesien
- Autonom - Störung der Blasen- oder Mastdarmfunktion, erektile Dysfunktion, trophische Störungen
Verteilungsmuster:
- Klassisch distal-symmetrisch (Handschuh-, sockenförmig), vorwiegend sensibel, eher beinbetont - Bei Diabetes mellitus, Chemotherapie, Vergiftung mit organischen Lösungsmitteln.
- Schwerpunktverteilung - Distal-symmetrisch plus leichtere asymmetrische proximale Defizite - Bei immunvermittelten Neuropathien und diabetischer Amyotrophie (Plexusneuropathie).
- Proximal-distal-symmetrisch - Proximale und distale symmetrische Ausfälle - Bei GUILLAIN-BARRÉ-Syndrom, proximaler Radikuloneuropathie, Motoneuronerkrankungen.
- Mononeuritis multiplex - Mehrere isolierte Einzelnerven betroffen - Bei Vaskulitis
Charcot-Marie-Tooth Erkrankung
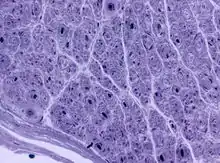
- CMT Typ 1 (HMSN I), autosomal-dominant (70-80% durch Tandem-Duplikation in PMP22 bei CMT1A, P0-Deletionen bei CMT1B, EGR2-Deletionen bei CMT1D), häufigste Form mit Prävalenz 1:2500, 20% Neumutationen, Erkrankungsbeginn 10-40Lj, reduzierte Nervenleitgeschwindigkeit, distale Schwächen, Pes cavus, Hammerzehen, Hypertrophe Neuropathie: segmentale Demyelinisierung und Remyelinisierung, Zwiebelschalenformationen, Schwannzellproliferate, Ultrastrukturell zusätzlich unkompaktes Myelin bei CMT1B, neurogene Veränderungen in der Muskulatur
- CMT Typ 2 (HMSN II), autosomal-dominant (Mfn2-Deletionen bei CMT2A), milderer VErlauf, Erkrankungsbeginn nicht vor dem 20 Lj. Histologisch reduzierter Axonbesatz, Regenerat-Cluster
- Derjene-Sottas-Erkrankung (CMT Typ 3, HMSN III), oft sporadisch, Punktmutationen von PMP22 oder P0 bekannt, ausgeprägte hypertrophe Polyneuropathie mit frühem Erkrankungsbeginn, Ataxien, Skelettdeformitäten und vergrößerten Nerven
- CMT Typ 4: autosomal-rezessiv, sehr selten, meist Nordafrika, Erkrankungsbeginn schon ab dem 2Lj. GDAP1 mutation bei CMT-4A; MTMR2-Mutationen bei CMT-4B, mittlerweile 3 weitere Mutationen bekannt.
Hereditäre Neuropathie mit Neigung zu Druckparesen (HNPP)
Tomakulöse Neuropathie
Deletionen in PMP22 in 85% der Fälle, paralytische Neuropathien durch Kompressionen ulnar, peroneal, histologisch segmentale Verdickung der Myelinscheiden ("tomacula") durch redundante Faltungen.
Hereditäre sensorische und autonome Neuropathien (HSAN)
Bis auf HSAN-I alle (II-V) mit frühem Erkrankungsbeginn, histologisch Reduktion der unyemlinisierten Fasern
Andere hereditäre Neuropathien
- Tangier Disease: Depletion myelinisierter Fasern
- Polyglukosankörpererkrankung
- Giant axonal Neuropathy
- Infantile Neuroaxonale Dystrophie
Neuropathien bei Sphingolipidosen
Periphere Nerven können bi folgenden Erkrankungen beteiligt sein
- Krabbes Globoidzelldystrophie (periphere Neuropathie durch Ablagerungen in den Schwannzellen)
- Metachromatische Leukodystrophie (Demylelinisierung der peripheren Nerven möglich)
- Morbus Fabry: milde sensorische und autonome Neuropathie mit Lipidablagerungen im Perineurium (Malteserkreuze unter dem Polarisationsmikroskop)
- Morbus Farber: Hypomyelinisierung, Banana Bodies in myelinisierten Axonen
- Neuronale Ceroidlipofuszinose: Lipidablagerungen in Schwann-Zellen möglich
GUILLAIN-BARRÉ-Syndrom (GBS)
Syn.: Akute inflammatorische demyelinisierende Polyneuropathie (AIDP)
Ep.: Inzidenz 1-2/100.000/a
Ät.: Parainfektiös autoimmunologisch
Auslöser: 2/3 viral, bakterielle Infektionen v.a. Campylobacter jejuni
Liquor: Zytoalbuminäre Dissoziation, d.h. Zellzahl normal und Eiweiß erhöht (-> Schrankenstörung).
Histo: Perivaskuläre epineurale und endoneruale Lymphozyten (CD4+), endoneuriale Makrophagen, Myelinverlust (keine Fragmente), Demyelinisierung im Semidünnschnitt.
Klinik: Akute, distal-symmetrisch beginnende und rasch aufsteigende Sensibilitätsstörungen, Lähmungen (einschließlich Hirnnerven, evtl. auch Atemmuskulatur und autonome Nerven) und teilweise heftige v.a. nächtliche radikuläre Rückenschmerzen.
Kompl.: Atemlähmung, Komplikationen durch Immobilisierung (Thrombose, Pneumonie, Dekubitus,...)
Prg.: Letalität früher 13 %, heute < 3 %. In 70 % komplette Remission.
SF: Akute motorische axonale Neuropathie (AMAN): ausgeprägter Axonverlust mit wenig Demyelinisierung und aggressiverem Verlauf.
SF: MILLLER-FISHER-Syndrom - Pg.: Ak-Bildung gegen das Gangliosid GQ1b. Klinik: Ophthalmoplegie, Ataxie, Areflexie.
Chronische inflammatorische demyelinisierende Polyradikuloneuropathie (CIDP)
Klinisch: symmetrische proximale und distale Muskelschwäche, sensorische Ausfälle, segmentale Demyelinisierung
Histo: Zwiebelschalen (15-40%), Inflammatorische Zellen (50%) meist CD4 und CD8, im semidünnschnitt: Makrophagen-meditierte Demyelinisierung (MHC-II, CD1a)
Polyneuropathien bei Amyloidosen
Endoneuriale Amyloidablagerungen:
- systemisch durch Immunglobulinleichtkettenablagerungen bei Lymphoproliferativen Erkrankungen (AL Amyloidose)
- Familiäre Amyloid Polyneuropathien (Transthyretin-Amyloidose, Gelsolin-Amyloidose)
Histo: amorphe extrazelluläre, eosinophile Endo-, Epi- oder Perineurial, meist um Blutgefäße. Apfelgrüne Birefringenz in der Kongorotfärbung unter dem Polarisationsmikroskop. Verlust von Nervenfasern, segmentale Demyelinisierung.
Polyneuropathien bei Dysproteinämien
Ät: Monoklonale Gammopathie (Multiples myelom, Leichtkettenamyloidose, Lymphom, CLLL, MGUS, POEMS, kryoglobulinämien)
Histo: Ungleiche Beteiligung der Faszikel mit segmentaler Demyelinisierung und Myelinausfaltungen, Zwiebelschalenformationen, ultrastrukturell: "widely spaced myelin", Immunhistochemischer Nachweis des jeweiligen Ig (meist IgM) möglich, bei Paraproteinämien: diffuse PAS-positive, Kongorot-negative Ablagerungen.
DD: CIDP mit Paraproteinämie
Polyneuropathie bei Diabetes mellitus
Klassischerweise distal-symmetrisch und betont sensibel (sockenförmig).
Weitere Manifestationen:
- Mononeuropathie: Radikulopathie, Bauchwandparesen (akut, einseitig und schmerzhaft), Hirnnervenläsion (z.B. Abduzensparese).
- Diabetische Amyotrophie (akute, schmerzhafte Plexusläsion, meist des Plexus lumbalis mit kombinierter Hüftbeuger- und Quadrizepsschwäche).
Histo: Dystrophe Axonschwellungen, Axonverluste, Verdickung der endoneurialen Venolen, Ultrastrukturell verbreiterte Basalmembranen, Inflammation mit Perineuralproliferation möglich
Kompl.: Durch die Gefühlsstörung in den Füßen werden kleine Verletzungen, Nagelinfektionen oder Druckbelastungen (nicht-angepasstes Schuhwerk) häufig zu spät bemerkt. In Kombination mit der meist gleichzeitig bestehenden Mikro- und Makroangiopathie drohen Drucknekrosen (Mal perforans), schlecht heilende Wunden und schwere Infektionen.
Paraneoplastische Polyneuropathie
Ät: sekundärer Effekt vieler Tumorerkrankungen (1% aller Tumorpatienten) Histo: extensiver Nervenfaserverlust, Degneration von Neuronen in den Spinalganglien.
DD: Toxische Neuropathie durch verwendete Chemotherapeutika
Komplexes regionäres Schmerzsyndrom
Syn.: Sympathische Reflexdystrophie, SUDECK-Dystrophie.
Ät.: Gefäß- und Nervenschädigung. Häufiger z.B. nach Radiusfraktur.
Klinik: Schmerzen, Überwärmung/Kühle, Hautverfärbung, Parese. Anfangs entzündlich und schmerzhaft, später schmerzlose Atrophie.
Tumoren des peripheren Nervensystems
- Schwannom
- Neurofibrom
- Perineuriom
- Maligner peripherer Nervenscheidentumor
- Nervenscheidenmyxom, Neurothekom
- Granularzelltumor des Nervens
- Ganglioneurom
- Ganglioneuroblastom
Siehe im Kapitel Tumoren des Nervensystems.
Zu den Tumorsyndromen mit peripherer Nervenbeteiligung zählt die Phakomatose Morbus Recklinghausen (Neurofibromatose Typ 1)
Buch-Navigation